【平成30年度診療報酬・介護報酬改定】地域包括ケアを支える連携について(その1)
長 幸美
アドバイザリー本コラムの内容は、執筆時点での法令等に基づいています。また、本記事に関する個別のお問い合わせは承っておりませんのでご了承ください。
今回の改定のキーワードの一つが「連携」です。この「連携」は診療報酬・介護報酬の両面から、様々に評価され、いかに「住み慣れた地域の中でできる限り長く暮らしてほしい」「在宅の限界点をのばす」ということがメッセージとして発信されています。
ではこの「連携」・・・どのような評価がついてきているのでしょうか?
そして、開業しているクリニックの先生方にとって、どのように繋がっていくのでしょうか?
クリニックの視点から、どのように連携をすればよいのか、考えていきたいと思います。
【入退院支援加算】
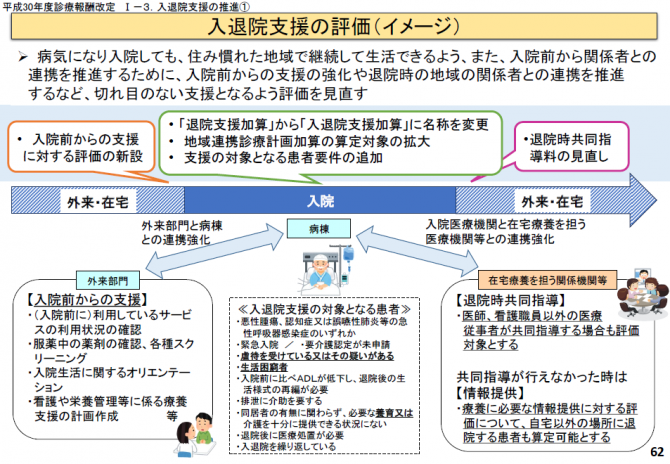
これは、入院医療を提供する病院が、退院後の生活を考えつつ、入院早期から「退院後の地域での生活に向けて支援していく」ということに対し「退院支援加算1、2、3」という評価をつけ、前回改定に評価してきたものを機能強化する形で見直されたものです。
出典:平成30年度診療報酬改定厚労省説明会資料
しかし、入院早期にとはいっても、入院してからになると病院の都合に合わせて、クリニックの先生方やケアマネージャが来てくださることもなく、この連携はなかなか進まないものです。「入院前の生活が把握できない」「治療後の地域の中の生活に活かされない」というようなことが以前おこりました。地域の中で生活をし、地域に住んでいる方が、入院加療を必要とする場合、「生活⇒治療⇒生活」とスムーズに移行することが、この「連携」の中では必要になります。そのための方法が様々に評価されています。
出典:平成30年度診療報酬改定厚労省説明会資料
地域の生活をよくわかっているのはどのような方でしょうか?
家族と暮らしている方は、もちろん家族・・・けれどもその家族がいない方、居ても遠くに暮らしている場合や仕事をしていて日中自宅にいない場合など、状況は様々です。
しかしながら、生活を支える方法はあります。たとえば、その方のケアマネージャが生活全般を把握し、医学的な管理はクリニックの先生方が把握されているかと思います。家庭の中での活動状況・服薬・処置・栄養状況の管理等については「地域の中にいるリハビリ専門職・薬剤師・看護師・管理栄養士等」の方々の方がより身近に状況の把握ができているのではないでしょうか?
・・・そこで、重要となるのは連携です。
この入退院支援加算は、周囲の支援により、在宅での生活の限界点を伸ばしていくことをサポートしていくことが、地域包括ケアシステムを構築するためには必要で、このためにどうするのかということがとても大事になってきます。
さて、この入退院支援加算のなかでのクリニックの立ち位置はどうでしょうか?
今回の改定では、この入退院支援加算に加え、「入院時支援加算 200点(退院時1回)」が新設されました。
これは、予定入院であり、外来において入院中に行われる治療の説明、入院生活に関するオリエンテーション、服薬中の薬の確認などを入院前の外来において実施し、支援を行った場合の評価を新設したとの説明があります。つまり、入院前の生活を踏まえて、「退院困難者」であるかどうか判断することになります。クリニックや訪問看護ステーション、ケアマネージャの情報提供、共有がなければ実現しないことがあるのです。このため、病院としては「情報提供」を望んでいます。
出典:平成30年度診療報酬改定厚労省説明会資料
情報提供には、「情報提供とともに患者さんが動く」ことでなければ算定ができません。
しかし、今回は、多くの情報提供・共有について診療報酬がついています。それだけ重要なこととなっています。
この、「入院前」というのがミソになっています。
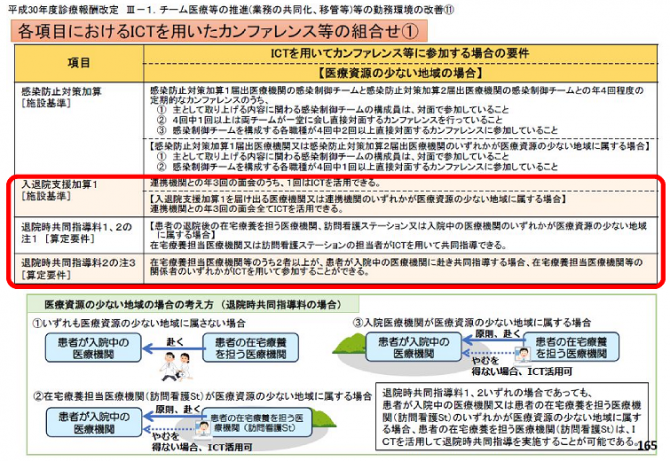
入院時カンファ、退院時カンファでは、ケアマネージャ、訪問看護師、クリニックの医師の役割が大きくなってきています。
◆ケアマネージャ・・・入退院時情報連携加算(Ⅰ)(Ⅱ)
⇒入院から3日以内、7日以内の情報提供で、加算点数が変わります。
⇒また、「入院時には担当ケアマネージャの使命を入院先の病院に伝える」ように指導するという義務が生じてきました。
このカンファレンスへの参加に関しては、報酬がついています。
◆訪問看護ステーション・・・在宅での患者さんの状況をクリニックに提供
◆クリニック・・・訪問看護ステーションから提供された内容を添えて、
情報提供することにより、加算(50点)が付きます。
また、退院時のクリティカルパスは病院が作るものですが、この中にクリニック・介護事業の情報が載ることになります。
【退院時共同指導料】
これは、「退院時カンファレンス」を行うことにより、「入院加療後の家庭での生活をどうサポートするのかということを検討する」ものです。
これまでは医師・看護師に限られていたこの「退院時共同指導料」ですが、今回の改定で、それ以外の医療専門職との共同指導でも請求ができるようになりました。
ただし、患者の同意は必要です。患者の同意のもとにかかりつけ医・看護師等と入院中の医療職種が情報の共有を行い、患者の在宅における生活に必要なサポート体制を話し合います。もし、この中にケアマネージャが参加しなければ、話し合った内容を情報提供し、その内容をもとにケアプランを立案することが可能になります。
この「看護師等」の「等」には「薬剤師、管理栄養士、理学療法士・作業療法士・言語聴覚士、社会福祉士」が含まれています。
更にもう一つ・・・今回の改定で、「特別な関係」であっても算定が可能になりました。
対象となる「連携にかかる加算」は、以下の通りです。
<特別の関係にあたる場合も算定可能となるように見直す対象>
(1) 在宅患者緊急入院診療加算
(2) 精神科救急搬送患者地域連携受入加算
(3) 入退院支援加算1
(4) 精神疾患診療体制加算
(5) 退院時共同指導料1
(6) 退院時共同指導料2
(7) 在宅患者連携指導料
(8) 在宅患者緊急時等カンファレンス料
(9) 施設入所者共同指導料
◆退院時共同指導料1・・・退院カンファに参加した「かかりつけ医」が算定
◆退院時共同指導料2・・・入院中の病院が算定
⇒退院時の指導も併せて行うことになるため、「退院時リハビリテーション料」
「退院時薬剤指導料」の算定には制限が出てきます。
(理学療法士、薬剤師が行った場合、指導料は別に算定できません)
⇒入院中の医療機関の「保険医又は看護師等」が、外部3者以上と共同して指導を
行った場合には、2000点を加算する。
⇒「疾患名、当該保険医療機関の退院基準、退院後に必要とされる診療等の療養に
必要な事項を記載した退院支援計画を策定し、当該患者に説明し、文書により
提供する。」とされています。つまり、担当医が来ない場合は診療情報提供書を
記載し、その料金を算定してかまわないと変更されました。
◆診療情報提供料(Ⅰ)・・・退院前後2週間の期間に算定
⇒介護支援等連携支援料(400点)算定する場合は併算定不可
出典:平成30年度診療報酬改定厚労省説明会資料
出典:平成30年度診療報酬改定厚労省説明会資料
さて、「外来・在宅⇒入院⇒外来・在宅」への中でかかわってくるところを抜粋して記載しました。とても分かりにくい改定だと思いますが、診療報酬・介護報酬ともに評価が付き、いかに連携してほしいのか、情報の共有を行い、地域の生活を支える役割を持ってもらいたいのかということが、これらの改定の中でも明らかになってきていると思います。
出典:平成30年度診療報酬改定の概要(厚労省説明会資料)
各地域の医師会が中心となり、「在宅医療を考える会」などが立ち上がっているようです。地域の生活を支えていくのは、「クリニック」をはじめとした小規模(200床未満)の医療機関が該当することとなってきます。
仮に「整形外科だから」「内科ではないから」と言っても、「地域の中で医療提供をする医療機関」として、考えていかざるを得ない状況が見えてきています。この中で、地域医療の一員として、何をするのかしっかりと考えていかなければなりません。
次回は、「地域包括ケアを支える連携について(その2)」として、訪問看護ステーションの役割について考えていきたいと思います。
<参考資料>
〇平成30年度診療報酬改定説明会(平成30年3月5日開催)資料等について
http://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000196352.html
〇平成30年度診療報酬改定の概要(厚労省説明会資料)
http://www.mhlw.go.jp/file/06-Seisakujouhou-12400000-Hokenkyoku/0000197979.pdf
経営支援課
著者紹介
- 医業経営コンサルティング部 医業コンサル課 シニアコンサルタント
最新の投稿